In een recent artikel stellen Peter Kooreman en Erik Baars dat de zorgkosten van de patiënten van complementaire huisartsen die gedekt worden door de basisverzekering substantieel lager zijn dan die van sociaal-economisch vergelijkbare patiënten met een reguliere huisarts. Dat deden ze eerder al op basis van een kleiner bestand van een andere zorgverzekeraar. Toen beweerden ze ook dat ze aanwijzingen hadden gevonden dat patiënten bij complementaire huisartsen langer zouden leven. Op dat onderzoek kwam veel kritiek en dit nieuwe onderzoek lijkt niet veel beter.
[update geplaatst op 4-9-2014]
Anderhalf miljoen patiënten
Professor dr. Peter Kooreman, hoogleraar gezondheidseconomie aan de Universiteit van Tilburg, en dr. Erik Baars, lector antroposofische gezondheidszorg aan Hogeschool Leiden en senior onderzoeker bij het Louis Bolk Instituut, hebben wederom een database van een zorgverzekeraar mogen doorpluizen op zoek naar kostenverschillen tussen patiënten die een reguliere huisarts hebben of bij een huisarts zitten die aangesloten is bij een van de beroepsverenigingen voor alternatieve zorg. Hun bevindingen hebben ze opgeschreven in Complementair werkende huisartsen en de kosten van zorg (Economische Statistische Berichten, 7 feb. 2014). Dit onderzoek van Kooreman en Baars (K&B) is een vervolg op de eerder door hun uitgevoerde analyse op een kleiner bestand. Die studie verscheen in het gezaghebbende European Journal of Health Economics en heb ik vorig jaar besproken in Alternatieve huisartsen werken 15 procent goedkoper? Een verzinsel.

Nu konden K&B de gegevens van maar liefst 1,5 miljoen patiënten analyseren; tien keer zoveel als de vorige keer. Dat lijkt een stuk indrukwekkender dan het is. Het (ongecorrigeerde) verschil in de vorige studie was 7 procent in het voordeel van de complementaire groep, maar niet significant (blijkbaar is de spreiding enorm). Nu vinden K&B 10,1 procent lagere kosten en of dat significant is, staat eigenlijk niet in het artikel. Het lijkt erop dat K&B alleen geïnteresseerd zijn in significante verschillen in subgroepen. Bij dat zoeken naar significante verschillen, lijken ze echter niet veel zorgvuldigheid te betrachten. Merkwaardig, omdat daar eerder stevige kritiek op kwam (van Sampson et al.), zoals ik in mijn vorige blog heb beschreven.
Een belangrijke beperking van beide studies is dat het alleen gaat om de kosten die vergoed werden door de zorgverzekeraar. Hoe hoog de niet vergoede kosten waren, is niet bekend. In de meeste aanvullende verzekeringen zit een maximum aan gedekte kosten voor complementaire zorg. Hoeveel van de verzekerden haalden dat maximum en betaalden vervolgens de rest van de complementaire behandelingen uit eigen zak? De aanspraak op de aanvullende verzekering door de complementaire groep is aanzienlijk hoger dan die van de reguliere groep en waarschijnlijk gingen er dan ook meer over dat maximum heen. Dus kan dit zeker een rol spelen bij het beantwoorden van de vraag hoe het zit met de totale zorgkosten, niet alleen die van de zorgverzekeraars.
Gezondheidsindicatoren
Sampson en zijn co-auteurs merkten in hun kritiek op de eerdere studie ook al op dat de enige uitkomstindicator in de studie die aan gezondheid gerelateerd is, namelijk sterfte, een ongelukkige is om de populaties van huisartsen te vergelijken. Het door K&B gevonden verschil bleek bij een statistische analyse die meer geschikt is, overigens niet significant. In de huidige studie is dat weer niet het geval, toch spreken K&B eerst weer van “lichte aanwijzingen voor lagere sterfte onder patiënten met een complementair werkende huisarts op basis van een lineair kansmodel en een conditioneel logitmodel” om dan pas met de conclusie van een wel geschikte analyse te komen: “maar geen aanwijzingen voor verschillen in sterfte op basis van een proportional hazard-model.” Een beetje raar, het lijkt erop dat K&B toch even graag die ‘lichte aanwijzingen’ genoemd wilden hebben, hoewel het betekenisloos is.
Over de correctie op socioeconomische verschillen

Bekend is dat de belangstelling voor CAM (Complementary and Alternative Medicine) vaak samengaat met een hoger opleidingsniveau en een in het algemeen hogere socioeconomische status, precies de parameters die ook statistisch gesproken samengaan met minder ziekte en een langer leven. De kracht van de eerdere studie was nu net dat er redelijk gecorrigeerd kon worden voor deze verschillen, omdat toen gegevens op postcode-6 niveau beschikbaar waren.
K&B merken zelf op over het belang daarvan: “However, since socio-economic differences within a 4-digit postal code are typically large, this would not be a credible approach for identifying a causal effect of CAM on costs.” In deze grotere database waren de gegevens slechts tot op postcode-4 niveau beschikbaar.
Of de socioeconomische verschillen het verschil in kosten kunnen verklaren, diepen K&B niet verder uit. Ze geven echter wel argumenten die het in twijfel lijken te trekken, bijvoorbeeld door te suggereren dat je in de CAM-groep ook hogere ziektekosten zou kunnen verwachten: “Ander onderzoek laat echter zien dat bij complementair werkende artsen relatief veel patiënten met ernstige en chronische ziektes voorkomen (Melchart et al., 2005)” Deze observatie uit Zwitserland is echter gebaseerd op de inschatting van de betrokken huisartsen en patiënten zelf (zie Schlussbericht PEK, April 2005, blz 37) en het verschil kan goed veroorzaakt zijn door bias. Dat blijkt ook uit een ander onderzoek (pdf) in het kader van die Zwitserse PEK dat Kooreman en Baars niet noemen. Daarin staat onder andere:
An important finding in this context is that CAM patients rated their main health problems as more severe than did COM patients, although general health assessments were not different between patient groups. Our data therefore provide some evidence that individual morbidity is not directly associated with overall selfrated assessment of health. The differing perceptions of severity of illness may primarily be linked to different frequencies of major symptoms in the three patient populations of the study, but also may be related to different adjustments and coping strategies with disease in patients seeking COM or CAM.
en
Furthermore, CAM patients see their main health problems as more severe than COM patients, although self-perceived general health levels appear to be equal.
Ook hier ontkom ik niet aan de indruk dat K&B naar een vooraf gewenste uitkomst toe redeneren. Dat vond ook Marc Pomp, consultant gezondheidseconomie, die een reactie in ESB schreef:
Nog los van de vraag of de Zwitserse situatie van toepassing is op Nederland, zijn er allerlei andere potentiële verschillen tussen patiënten met een alternatieve huisarts en patiënten met een reguliere huisarts. De claim waarmee het artikel opent – dat de zorgkosten bij vergelijkbare patiënten van alternatieve huisartsen lager zijn – wordt daarom op geen enkele manier ondersteund door de schattingsresultaten.
K&B reageerden hier weer op en delen en passant een sneer uit naar de kritiek op hun eerdere studie:
Ook nadat gecorrigeerd is voor achtergrondkenmerken, voor zover de beschikbare data dat toelaten, zijn die verschillen zo groot en significant dat ze niet zomaar kunnen worden genegeerd. Natuurlijk is ook in dit onderzoek het scheiden van oorzakelijke effecten (dat wil zeggen de effecten van het doen en laten van de huisarts) en selectie-effecten een uitdaging. Wij zijn ons daarvan zeer bewust en hebben dan ook nergens beweerd dat de gevonden kostenverschillen een zuiver causaal verband weergeven. Integendeel, wij hebben telkens benadrukt dat voor het scheiden van selectie- en oorzakelijke effecten rijkere datasets en nieuwe onderzoeksdesigns nodig zijn. De reactie van Pomp snijdt dan ook geen hout, net als het door hem geciteerde commentaar van Sampson et al. (Kooreman en Baars, 2013). Hetzelfde geldt voor commentaar dat, zonder peer review en zonder wederhoor, op websites is geplaatst.
Helaas staan deze commentaren niet vrij toegankelijk op de site van ESB. Mijn blog was dan wel niet peer reviewed, maar aan wederhoor heb ik wel degelijk gedaan. Juist het gebrek aan bereidheid om in te gaan op mijn vragen vond ik toen bijzonder storend. De cijfers zoals ze gepresenteerd worden, zijn niet controleerbaar en toen ik er om vroeg kreeg ik de achterliggende aantallen per cel, p-waardes en meer van dat soort informatie, niet.
De 0 tot 30 procent uit de vorige studie
Een belangrijk punt in mijn vorige blog was dat de resultaten misleidend weergegeven waren. In krantenberichten stond dat complementaire huisartsen 15 procent goedkoper waren, gebaseerd op een persbericht van de UvT. In het uiteindelijk gepubliceerde artikel werd dat gemaskeerd als dat ze “kostenverschillen vonden, afhankelijk van het type complementaire huisarts en de leeftijdscategorie van de patiënt, die variëren tussen 0 en 30 procent.” In het persbericht van de UvT dat nu uitging staat hierover dat daaruit eerder de ‘te weinig genuanceerde weergave’ van ongeveer 15 procent lagere kosten was gedestilleerd. In feite is het nog minder genuanceerd, zoals ik heb laten zien: de werkelijk gevonden verschillen (voor wat ze statistische gezien waard zijn) lopen uiteen van -47% tot 30%, wat natuurlijk een heel ander beeld geeft. In een kader bij hun ESB artikel geven K&B echter wederom doodleuk het interval 0 tot 30 procent als resultaat van die eerdere studie.
De overstappers
De meest interessante groep laten K&B vrijwel buiten hun analyses. Een grote groep patiënten wisselde minstens een keer van reguliere naar complementaire huisarts (of andersom). In hun modelberekening wordt deze groep er helemaal uit gelaten, terwijl die toch groot is ten opzichte van de groep ‘zuivere’ CAM-patiënten. Alleen een ruwe vergelijking wordt gegeven:
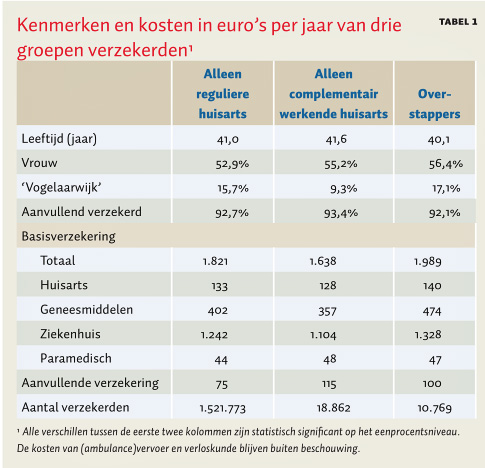
Een voor de hand liggende vraag is bijvoorbeeld of er een relatie te ontdekken is tussen de zorgkosten van deze patiënten en het type huisarts dat ze op een bepaald moment hadden. Wellicht dat patiënten zich vertrouwd voelen bij een CAM huisarts zolang hun klachten niet heel ernstig zijn, maar switchen naar de reguliere zorg als ze serieuze gezondheidsproblemen ondervinden. Aangezien deze groep de hoogste zorgkosten heeft en ruim de helft van het aantal ‘zuivere’ CAM patiënten beslaat, is deze mogelijkheid niet zomaar te negeren. Maar misschien komen K&B later nog wel met dit soort analyses.
Conclusie
Kritiek krijgen vinden Kooreman en Baars blijkbaar niet zo leuk. Ze reageren daar overdreven geïrriteerd op, zonder echt in te gaan op de kritiekpunten. Dit onderzoek betekent in feite een forse stap terug op de weg naar de conclusie die K&B graag zouden trekken, nl. dat CAM-artsen minstens zo goede zorg leveren en dat ook nog tegen lagere kosten. Over de gezondheidseffecten van het verschil in type zorg kunnen ze niets zeggen en wat de kosteneffectiviteit betreft ook niet veel. Voor de overheid is er nu dus eerder nog minder reden om onderzoek naar CAM te faciliteren.
Update 4 september 2014
Het is Kooreman en Baars deze keer ook weer gelukt om hun onderzoek in een internationaal goed gelezen wetenschappelijk tijdschrift geplaatst te krijgen. Het verscheen vorige week in BMJ Open onder de titel A 6-year comparative economic evaluation of healthcare costs and mortality rates of Dutch patients from conventional and CAM GPs. Het bevat niet veel meer informatie dan de wat leesbaardere versie in ESB. Wat wel opvalt is dat er nu een analyse van ‘de overstappers’ is toegevoegd. Je zou misschien denken dat dat komt, omdat ik hierboven opschreef dat zo’n analyse heel interessant zou kunnen zijn, maar het komt eigenlijk omdat één van de reviewers er om vroeg (de review history is ook vrij beschikbaar en wel interessant leesvoer).
De belangrijkste conclusie uit die analyse van de overstappers is volgens K&B: “After correction for observed differences between the groups by means of linear regression analyses, switching from a CON to a CAM GP results in 34 Euros lower costs (not significant: p = 0.83) and switching from a CAM to a CON GP results in 360 Euros higher costs (p < 0.079).” Kun je daar iets mee? Je zou kunnen bedenken dat die patiënten na de overstap naar een reguliere huisarts eindelijk de serieuze zorg kregen die ze nodig hadden, maar een andere verklaring is natuurlijk ook mogelijk. Blijft giswerk zonder extra informatie.
Er schoot me nog wel een mogelijke verklaring voor het aanzienlijke verschil in totale kosten voor de verzekeraar te binnen (als we er even van uitgaan dat die met een betere analysemethode ook overeind zou blijven). Nienhuys en Renckens viel het bij de eerder studie al op dat de kosten in sommige categorieën veel lager waren, maar dat het toch maar net significant was. Als mogelijke verklaring wezen ze op uitschieters. Die zou je het beste kunnen zoeken in de ziekenhuiskosten, omdat die verreweg het grootste deel van het verschil veroorzaken. Het lijkt me nu niet onredelijk te veronderstellen dat er een relatief kleine groep patiënten met ernstige (chronische) aandoeningen is, die een flink deel van de kosten ‘veroorzaakt’. Denk aan oncologie, dialyse. Die patiënten danken hun voortbestaan in belangrijke mate aan reguliere zorg die berust op moderne ontwikkelingen in de medische wetenschap. Het zijn ook vaak patiënten die goed voorgelicht worden en zichzelf informeren over hun ziekte. Zouden die patiënten zich eerder thuisvoelen bij een alternatieve of bij een reguliere huisarts? Ik zou daarom wel eens een grafiekje willen zien van de verdeling van de gemiddelde kosten per patiënt uit de verschillende groepen. Grote kans dat die een heel verschillende verdeling laat zien, met een ‘vette staart’ bij de regulieren.
Een zelfde gedachte gaat op voor de verschillen in kosten voor geneesmiddelen. Zouden er bijvoorbeeld veel hemofiliepatiënten (die zeer dure bloedstollingsmiddelen nodig hebben) bij een antroposofische huisarts dokteren? Ik hoop het niet, want de antroposofische ideeën over bloed zijn uiterst merkwaardig.